- ortopedie-traumatologie.cz- 脊椎すべり症
- nemlib.cz- 腰椎の安定化
- pediatriepropraxi.cz
- bonefix.co.nz
- basaznaterapia.sk - 腰椎分離症と腰椎のエクササイズ
- smsystem.sk
脊椎すべり症とはどのような病気か? 椎骨の変位はどのように治療されるのか?

脊椎すべり症は、背骨の1つの椎骨が他の椎骨と相対的にずれることを指す専門的な名前です。 いくつかの理由で起こります。 背中の痛み、姿勢の問題、筋力の低下、その他の困難に悩まされることがあります。
特徴
脊椎すべり症は、背骨の椎骨が他の椎骨に対してずれている状態である。
不快な痛みや手足に走るような痛み、姿勢の悪さや可動域の制限など、さまざまな問題を引き起こします。
椎骨の変位は現代的な問題ではない。
脊椎すべり症という言葉は1854年にKilianによって作られました。 その原因は100年以上議論され、その間にいくつかの分類が生まれました。
脊椎すべり症(spondylolisthesis)という言葉はギリシャ語に由来し、2つの部分からなる。
Spondylosis - 椎骨
Olisthanein - 変位、すべり。
脊椎と椎体について簡単に説明すると
脊椎は身体を支える支持体であり、筋骨格系の一部である。 その機能は、脳からおよそ第2腰椎の高さまで走る脊髄を保護することでもある。
脊椎は生理学的に湾曲している。
脊柱は生理学的に湾曲している。 前方への湾曲は前弯と呼ばれ、頸椎と腰椎に見られる。
この湾曲は生理的(自然)なものです。
脊柱側弯症は背骨の不自然な(病的な)側湾ですが、軽度でわずかな(生理的な)側湾はすべての人にみられます。
背骨の一過性の側湾は、片足で立った時、片方の手足に体重を移動した時、片方の上肢に重い荷物を持った時などに観察される。
脊椎は33~34個の椎骨で構成されている。
椎骨は互いに連結しており、その連結は固定されているが可動性である。
椎骨は軟骨、靭帯、椎間関節によって連結されている。
椎骨の連結にはいくつかのメカニズムがあり、以下の表に示す。
| 連結の種類 | 説明 |
| 靭帯 |
|
| 椎間関節 | 椎間関節 |
| 椎間板 | 運動中の衝撃を吸収し、運動を補助する。 |
| 特殊な結合 |
例:滑膜
|
| 筋肉系 |
背骨の筋肉は、腹部の筋肉、腰部と骨盤の筋肉とともに、背骨の運動と固定を構成する。
|
椎骨と椎骨の間には椎間板があり、その数は23。
最初の椎間板は第2頸椎と第3頸椎の間にあり、最後の椎間板は最後の腰椎と最初の仙椎の間にある。
椎間板はディスク(椎間板)とも呼ばれ、体が動くときに椎骨同士がぶつかる衝撃を和らげる役目をしています。
また、椎間板には他の機能もある:
- 歩行、ランニング、ジャンプなどの運動時の衝撃吸収
- 背骨を安定させる
- バランスを保つ
- 圧縮力と引張力をバランスさせ、表面全体に分散させる。
- 脊椎のあらゆる動き、身体の屈曲や回転に相互作用する。
椎間板の形状は脊椎の骨格に沿っており、高さは様々である。 最も高い椎間板は頸椎と腰椎の間、最も高い椎間板はL5とS1の間である。
椎間板にはいくつかの問題があります。
椎骨についてもっと詳しく、しかし簡単に説明すると
椎骨は専門的にはvertebraeと呼ばれる。
椎骨は33個か34個あります。
脊椎を椎骨のセグメントに分けたものを表に示す。
| 部分 - セグメント | 椎骨の名称 | 説明 |
| 頚椎 | 頚椎 |
|
| 胸椎 | 胸椎 |
|
| 腰椎 | 腰椎 |
|
| 仙椎 | 仙椎 |
|
| 骨格 | 尾骨 |
|
椎骨は人体の支柱であり、椎間孔は脊髄が通る脊柱管を形成する。
椎骨は特定の形をした骨である。
椎骨は、椎体、椎弓、椎弓突起からなる。
1.椎体(椎体)は前部にあり、椎骨を支える主要な部分である。 その上面と下面は平らである。 椎間板はここにある。
椎骨の高さはさまざまで、最も低い椎骨は頸椎、最も高い椎骨は腰椎である。
2.椎弓は椎体の後方にあり、その役割は主に脊髄の保護である。
椎弓には2つの部分がある。
椎弓は2つの部分で構成され、1つは椎体の方を向い ている薄板状の椎弓で、2つの小柱(椎弓小柱)により椎体に 接着されている。
椎弓は椎孔を形成し、両者を合わせて椎管(canalis vertebralis)を形成する。
椎弓の縁には上下に切り込みがあり、これを椎弓切痕(incisura vertebralis)上(上)・下(下)と呼ぶ。 これらは椎間孔(foramina intervertebralis)を示す構造を形成する。
椎間孔は、脊髄から出る脊髄神経の通り道として重要である。
3.椎体突起は椎弓から突き出ており、その役割は椎体の癒合と体の動きの両方において重要である。
椎体には、下表に示すように、数種類の突起がある。
| 名称 | ラテン語 | 説明 |
| 棘突起 | 棘突起 |
|
| 関節突起 | 関節突起 |
|
| 横突起 | 横突起 |
|
脊椎すべり症とは?
脊椎すべり症とは、隣接する下位の椎体に対して、椎体が体の中心、すなわち腹側(腹側)に向かって病的に変位することと定義される。
+ また、変位の後期には、腹部および下方に向かう腹尾方向にも変位する。
背骨の下部、より正確には腰椎部分に起こることが多く、頚椎部分に起こることは少ない。
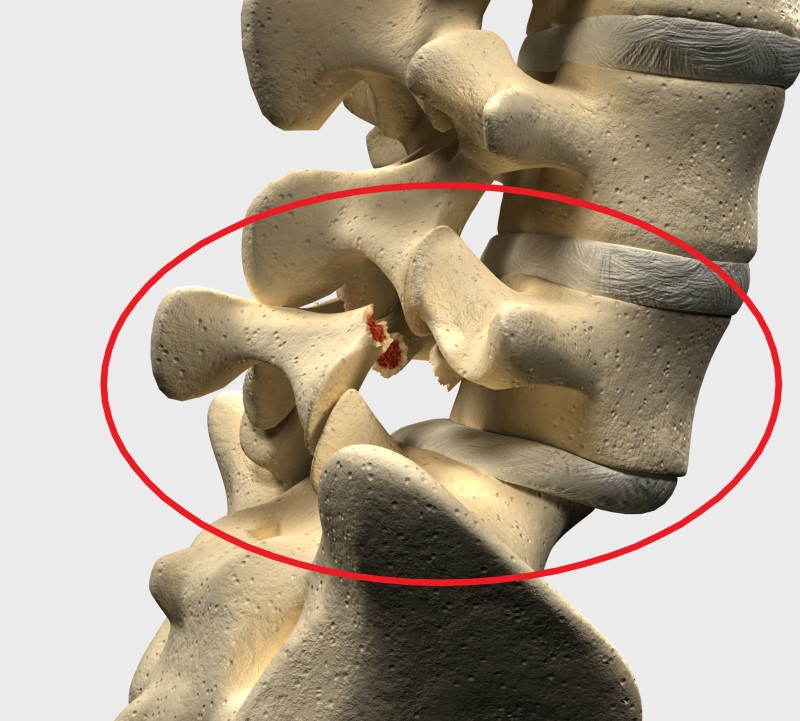
乏突起のタイプは、その原因、問題点、治療法において重要である。
単純に分けると、発達性乏椎と後天性乏椎に分けられる。 発達性乏椎は、低位(low)と高位(high)に分けられ、後天性乏椎は、外傷性、手術後、病理学的、退行性に分けられる。
脊椎すべり症の歴史を通じて、様々な分類が開発されてきました。 現在では、Newman、Wiltse、McNab分類が使用されています。
脊椎すべり症の分類を表に示します。
| 種類 | 分類 |
| 1.形成不全 |
|
| 2.イステム性 |
|
| 3.変性 |
|
| 4.外傷性 |
2つの形態がある:
|
| 5.病理学的 | 先天性骨疾患、全身性骨疾患、関節リウマチ、腫瘍転移などで起こる。 |
脊椎すべり症では、椎体の変位率による分類もある:
- グレードI - 25%の変位。
- グレードⅡ-25~50%の変位
- グレードIII - 50~75%の変位、50%以上=高グレード
- グレードIV - 75%以上の変位
脊椎分離症=上の椎体が他の椎体より前に出ている=100%以上
脊椎分離症
脊椎分離症とは、椎弓の一部において、椎骨の欠損(損傷)を意味する。 椎弓は、椎弓の峡部と呼ばれる狭くなった部分で損傷する。
峡部=狭くなる、狭窄。
先天性のものもあるが、後天性のものの方が頻度が高い。 片側(片側)だけでなく、椎体の両側にできることもある(両側性)。
脊椎で最もよく罹患する部位は腰椎で、特にL4とL5が多く、L3の頻度は低い。
後天性のものは小児期から青年期にかけて発症し、原因は脊椎への過負荷とスポーツ活動である。
前屈、屈曲、回旋といったスポーツ中の脊柱の位置の急激な変化や長時間の繰り返しが原因となる。
男子に多い。
症状は患部の脊椎痛であるが、全く無症状の場合もある。 X線検査で偶然発見される。
原因
乏椎症、脊椎すべり症(すべり症)の原因は、はっきりとは解明されていない。
例えば、遺伝、年齢、人種、脊椎の変性過程、あるいは身体活動の程度などである。 このような観点から、その後、上記のような形態に分けられ、分類される。
青年期の罹患者が最も多いと報告されているが、この時期までは小児期から無症状(無症状)であることもある。
進行は8~20歳の激しい成長期と関連している。 年齢が進むにつれて、その後成人期にシフトを発症するリスクは減少する。 しかし、60歳くらいを過ぎると再び上昇する。
女子に多く発症する。
体操、ダンス、フィギュアスケートのようなスポーツが、女子の発生や発症率の高さに関与しているとされている。 原因は、過伸展の意味で背中を頻繁に反らせることである。 ストレス骨折とも呼ばれる。
このタイプは外傷性に分類される。 また、術後型にも分類される。 これは脊椎、椎間板の手術の結果として生じる。
例としては以下のようなものがある:
峡部型では、峡部の欠損(pars interarticularis)である。 これは、峡部の部位で椎骨が折れることを意味する。 その原因も完全には解明されていない。
距骨が完全に断絶している場合もあれば、距骨が伸長している場合もあります。 伸長している場合は、変位が起こる確率はやや低くなります。
あるいは、骨組織や関節面の病理学的過程によるもの、椎間板の損傷によるものもある。
様々な先天性症候群や全身性骨疾患、関節リウマチ、脊椎腫瘍など、他の疾患でも病的な形態が生じます。
症状
脊椎すべり症の症状は、さまざまな要因によって左右される。 困難が生じるかどうかは、もちろん、脊椎すべり症の特殊な形態によっても異なる。
多くの場合、病的な変化の発生は小児期から始まり、主に思春期に進行します。 その理由は、成長がより激しくなるためです。
この時期まで、乏椎は無症状で進行しますが、その後、シフトの進行により、様々な健康上の問題が生じます。
脊椎すべり症の症状には以下のようなものがある:
- 背骨(腰部および仙骨部)の慢性疼痛
- 日中の運動後の仙骨の痛み
- 四肢への放散痛
- 立ったり、歩いたりすると悪化する痛み
- 痛みのない歩行距離の減少 - 跛行間隔
- 姿勢障害-後弯、前弯、側弯の増大
- 歩行時または立位時
- 腰椎前弯の深化
- 膝の屈曲
- 脊椎患部の可動性制限
- 患部の脊柱起立筋の硬直
- 四肢の筋力低下
- 手足のしびれ-知覚障害
- さらに重症の場合は、馬尾症候群のように括約筋の障害も生じる。
小児では、脊髄痛はまれである。
神経根の痛みは、神経根の炎症である。 神経根の痛みは、鋭く、灼熱感があり、強度が高く、皮膚節に痛みが走るのが特徴である。
デルマトームとは、問題となっている神経の神経支配の一部である。
神経内科医は他の運動障害、感覚障害、反射障害も認める。
もう一つのタイプの痛みは仮関節痛で、根の炎症に似た特定の部位の痛みを特徴とする。 その部位は明確ではなく、むしろ不確定である。
臀部や太ももの側面、すねなどに痛みを感じることもある。
根部症候群との主な違いは、感覚障害や運動障害、反射機能の低下がないことである。
診断
椎骨変位の検査は難しくない。 まず、病歴を聴取する。 椎間板ヘルニアに罹患している人は、痛みを訴え始める。 また、他の検査(例えば、X線検査)で椎骨変位が発見されることもある。
神経学的検査では、専門医が視診や触診で脊椎を検査し、運動性、姿勢、歩行、反射を評価する。
慢性的な問題は生活の質を低下させ、患者の心理状態に大きな影響を与える。
画像診断が重要である:
- X線
- CT
- MRI
- PMG造影
- デンシトメトリー-特に70歳以上の骨組織の質の検査
- シンチグラフィー
画像診断法は、椎骨の変位の全体的な状態を評価するのに役立ちます。 下部の椎骨と比較して上部の椎骨の変位の割合や乏椎の程度(グレードI~IV)、変位の角度が評価されます。
鑑別診断は重要であり、その目的は、他の難病の原因と区別することである。 例えば、炎症性プロセス、心臓血管系の障害、変形性関節症、重篤な腫瘍性疾患などが考えられる。
コース
様々な原因により、小児期から病的な不均衡が生じることがある。
脊椎すべり症は長い間気づかれずに(無症状で)進行し、思春期に成長速度が高まった結果、初めて痛みを伴うようになります。
人間では、立位でも歩行でも姿勢障害が見られる。
また、変位の程度が高くなると、他の神経学的問題も見られるようになる。 つまり、感覚障害や可動性障害に伴う発痛である。
脊椎の痛みは、肋骨の下から臀部にかけて生じます。 脊椎の筋肉は痙攣の影響を受け、硬くなります。 動いたり、身体を動かしたりすると悪化することがあります。
跛行痛は、長時間の立位や座位で生じる痛みである。 筋肉痛は、約50%以上の高い変位率で生じる。
罹患した神経が支配している間、皮膚の感受性に問題があることが理解されている。
同様に、運動能力も障害されます。 例えば、筋力や緊張の低下です。 深刻な状態は馬尾症候群です。
馬尾症候群とは何か?
この神経のもつれは馬尾と呼ばれる。
脊髄は脊柱管を通ってL1からL2椎骨まで走っている。
馬尾症候群の特徴は、運動機能と感覚機能の著しい障害であり、骨盤内臓器、骨盤底、下肢のレベルで障害が起こる。
症状はさまざまで、圧迫の部位や程度によって異なる。
例えば、生殖器や直腸の感覚障害などがある。
例えば、下肢の運動機能障害や筋力低下、括約筋の調節障害や失禁(尿や便が自然に出てしまう)などがあります。
この場合、性機能障害も発症する。
処理方法: タイトル 脊椎すべり症
脊椎すべり症、椎体変位の治療法は? 薬物療法と手術
もっとみる興味深いリソース
関連